Перейти к:
Эхокардиографический скрининг детей и подростков при плановой диспансеризации
https://doi.org/10.21886/2219-8075-2018-9-4-67-72
Аннотация
Цель исследования: изучить частоту встречаемости заболеваний сердечно-сосудистой системы в ходе диспансеризации детского населения, с целью раннего распознавания различных патологических состояний, в том числе структурной аномалии сердца и крупных сосудов.
Материалы и методы исследования: всего обследовано 260 детей в возрасте от 6 до 14 лет, 118 девочек (45,3%) и 142 мальчика (54,6%). Скрининговое исследование выполняли в парастернальной, апикальной и субкостальной позициях. Время исследования занимало от 7 до 20 минут.
По результатам нашего исследования из 260 детей, проходивших диспансеризацию структурная аномалия сердца была выявлена у 56 пациентов (21,5 % от всех проведенных исследований).
Выводы: диспансеризация детского населения имеет колоссальное медико-социальное значение не только в России, но и во всем мире. Эхокардиографический скрининг детей дошкольного возраста необходим для своевременного выявления сердечно-сосудистой патологии, особенно протекающей бессимптомно.
Для цитирования:
Мирзоян Е.С., Бабаев М.В., Неласов Н.Ю., Айвазян Ш.Г., Стижко Н.О. Эхокардиографический скрининг детей и подростков при плановой диспансеризации. Медицинский вестник Юга России. 2018;9(4):67-72. https://doi.org/10.21886/2219-8075-2018-9-4-67-72
For citation:
Mirzoyan E.S., Babaev M.V., Nelasov N.Yu., Aivazyan Sh.G., Stizhko N.O. Echocardiographic screening of children and teenagers during routine physical examination. Medical Herald of the South of Russia. 2018;9(4):67-72. (In Russ.) https://doi.org/10.21886/2219-8075-2018-9-4-67-72
Введение
Малые аномалии развития сердца — это наследственные или врожденные отклонения от нормального анатомического строения сердца или крупных сосудов, не приводящие к грубым нарушениям функции [1]. Структурные аномалии сердца формируются в период эмбрионального развития, в результате которых могут возникнуть нарушения гемодинамики, приводящие к сердечной недостаточности и дистрофическим изменениям в тканях организма.
У новорожденных могут быть диагностированы разнообразные врожденные пороки и аномалии развития сердца. Часть из них не совместимы с жизнью, другие требуют хирургической коррекции, иначе тяжелого нарушения гемодинамики не избежать, третьи — относительно безопасны и протекают бессимптомно [1][2][3]. Раннее выявление и устранение проблемы гарантируют благоприятный прогноз для дальнейшей жизни.
Ультразвуковое исследование сердца — один из самых основных, актуальных и высокоинформативных методов диагностики в кардиологии [4]. При проведении эхокардиографии визуализируются анатомические дефекты перегородок и клапанов сердца, расположение магистральных сосудов, оценивается сократительная способность миокарда.
Диагностику структурных аномалий сердца проводят как в пренатальном, так и в постнатальном периодах. Врожденные аномалии сердца могут быть распознаны в дородовом периоде при ультразвуковом исследовании. На основании приказа Министерства здравоохранения Российской Федерации от 2 октября 2009 г. № 808н «Об утверждении порядка оказания акушерско-гинекологической помощи» скрининговое ультразвуковое исследование плода проводится трехкратно: на 11-14 неделях, 20-22 неделях и 32-34 неделях беременности. Уже на первом скрининге при увеличении толщины воротникового пространства плода можно заподозрить порок сердца. Но диагноз врожденного порока сердца у плода уточняется в срок 17-22-х недель беременности (на втором скрининге), так как многие пороки распознаются на более поздних сроках [5].
Таблица/ Table
Частота встречаемости структурной патологии сердца у 260 детей
Frequency of occurrence of structural pathology of the heart in 260 children
Патология Pathology | Первая группа, n=84 First group, n=84 | Вторая группа, n=176 Second group, n =176 | ||||
|---|---|---|---|---|---|---|
Мальчики Boys | Девочки Girls | Всего In all | Мальчики Boys | Девочки Girls | Всего In all | |
Ложная хорда левого желудочка Left ventricular false tendons | 5 | 1 | 6 (7,1 %) | 6 | 6 | 12 (6,8 %) |
Пролапс митрального клапана Mitral valve prolapse | 3 | 2 | 5 (5,9 %) | 14 | 8 | 22 (12,5 %) |
Открытое овальное окно Patent foramen ovale | 2 | 2 | 4 (4,8 %) | 3 | - | 3 (1,7 %) |
Аневризма межпредсердной перегородки Atrial septal aneurysm | - | 1 | 1 (1,2 %) | - | - | - |
Недостаточность аортального клапана Aortic valve nsufficiency | 2 | - | 2 (2,4 %) | 1 | - | 1 (0,6 %) |
Тахикардия Tachycardia | 2 | - | 2 (2,4 %) | 5 | 5 | 10 (5,7 %) |
В последующем профилактические осмотры проводятся детям в установленные возрастные периоды в целях своевременного выявления патологических состояний, заболеваний и факторов риска их развития. На основании приказа Министерства здравоохранения России от 10.08.2017 № 514н «О порядке проведения профилактических медицинских осмотров несовершеннолетних» первый эхокардиографический скрининг проводится детям в первый месяц жизни, после - в 6 лет (в дошкольном возрасте).
Цель исследования — изучить частоту встречаемости заболеваний сердечно-сосудистой системы в ходе диспансеризации детского населения с целью раннего распознавания различных патологических состояний, в том числе врожденных пороков сердца и крупных сосудов.
Для реализации поставленной цели была выполнена эхокардиография (ЭхоКГ), в процессе которой проводилась визуализация различных видов патологической изменчивости. Основой детального изучения и интерпретации полученной информации явился дифференцированный подход в разграничении признаков нормы и проявлений начавшейся патологии.
Материалы и методы
Всего обследованы 260 детей от 6 до 14 лет, 118 девочек (45,3 %) и 142 мальчика (54,6 %). Всех исследуемых по возрасту поделили на две группы: первая группа — дети 2010 г.р., на момент исследования им было 6-7 лет; вторая — 2003 г.р. При проведении ЭхоКГ им было 13-14 лет.
В первую группу вошли 84 ребенка (32,3 %), из них 39 девочек и 45 мальчиков. Во вторую — 176 человек (67,6 %), из которых 79 девочек и 97 мальчиков.
Трансторакальную эхокардиографию проводили на ультразвуковом сканере «Mindray» секторным датчиком с частотой инсонации 3-5 МГц. Скрининговое исследование выполняли в парастернальной (по короткой и длинной оси), апикальной и субкостальной позициях. Во время ЭхоКГ определяли конечный диастолический и систолический размеры (КДР и КСР), толщину межжелудочковой перегородки (МЖП) и задней стенки левого желудочка (ЗСЛЖ). В импульсно-волновом режиме для оценки диастолической функции левого и правого желудочков (ЛЖ и ПЖ) сердца регистрировали трансмитральный и транстрикуспидальный кровоток, измеряли скорости раннего и позднего диастолического наполнения желудочков сердца, а также рассчитывали их отношение. Время исследования занимало от 7 до 20 мин.
Полученные результаты были статистически обработаны с помощью компьютерной программы «Microsoft Excel».
Результаты
В таблице сгруппированы различные варианты структурной патологии сердца у 260 детей, проходивших диспансеризацию.
Исходя из широкого спектра врожденных заболеваний сердца, в процессе исследования большее внимание уделили ложной хорде левого желудочка (ЛХ ЛЖ) (рис. 1) и пролапсу митрального клапана (ПМК) (рис. 2) в свете имеющихся современных литературных данных [6]. Кроме того, выявленные изменения с возрастом могут усугубляться и представлять собой конкретные виды врожденной патологии. Этом объективно покажут контрольные эхокардиографические исследования, которые следует проводить раз в год детям при отсутствии клинических специфических проявлений патологи сердца. В то же время отдельные представители первично выявленных заболеваний со временем могут нивелироваться, представляя собой проявления возрастной функциональной изменчивости.
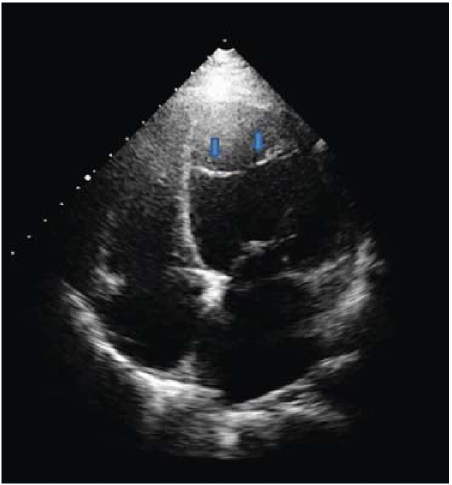
Рисунок 1. Ложная хорда левого желудочка
Figure 1. Leftventricularfalse tendons

Рисунок 2. Пролапс митрального клапана
Figure 2. Mitral valve prolapse
Обсуждение
Малые аномалии развития сердца
Ложная хорда (дополнительная, аномальная) левого желудочка — это соединительнотканное мышечное образование в виде тяжей (трабекул, хорд), которое, в отличие от нормальных хорд, прикрепляется к свободным стенкам желудочков и межжелудочковой перегородке, а не к створкам атриовентрикулярных клапанов (нетипичное крепление). При проведении двухмерной эхокардиографии ложная хорда визуализируется как эхопозитивное линейное образование, не имеющее связи с клапанным аппаратом, неподвижное и с различным местоположением. Частота встречаемости ЛХ ЛЖ, по литературным данным, колеблется в широком диапазоне — от 0,5 до 98 % [7].
По результатам исследования, ЛХ ЛЖ встречалась в первой группе в 6 случаях, что составляет 7,1 %, во второй — в 12 (6,8 %).
Пролапс митрального клапана
Пролапсом называют систолическое выбухание одной или обеих створок в предсердие с наличием или отсутствием регургитации. В медицинской практике ПМК достаточно распространенная патология, колеблется в зависимости от автора от 1,3 до 38 % [8]. Клиническая картина пролапса митрального клапана разнообразна и может приводить к серьезным осложнениям, но чаще всего протекает бессимптомно, и в целом прогноз заболевания благоприятен. Однако в детском возрасте мы рекомендуем ежегодно проводить эхокардиографическое исследование с целью раннего выявления неблагоприятного варианта течения ПМК. Одним из вариантов такого течения является прогрессирование степени пролапса и митральной регургитации, а следствием этого — возникновение и нарастание сердечной недостаточности [9].
Одним из основных и высокоинформативных методов диагностики ПМК является двухмерная эхокардиография. Однако, как свидетельствуют литературные источники, эта методика недооценивает степень пролапса и расхождения створок и рекомендуется использование трехмерной чреспищеводной ЭхоКГ [10]. Но для рутинного, скринингового исследования это самый доступный и к тому же неинвазивный метод диагностики заболеваний сердечно-сосудистой патологии.
По результатам исследования, ПМК встречался в первой группе в 5 случаях, что составляет 5,9 %, а во второй в — 22 (12,5 %).
Открытое овальное окно (ООО)
Открытое овальное окно — это вариант развития мембраны овальной ямки межпредсердной перегородки, характеризующийся частичным или полным сохранением естественного внутриутробного межпредсердного сообщения в результате постнатального незаращения левопредсердной клапанной заслонки сердца.
В связи с изменениями градиента давления после рождения клапан открытого овального окна плотно прилегает к межпредсердной перегородке и перестает функционировать, таким образом, отверстие считается функционально закрытым.
Обычно у таких пациентов отсутствует симптоматика и данная аномалия клинически не выявляется [11].
По результатам исследования, ООО определялось в первой группе у 4 детей, что составляет 4,8 %, а во второй у — 3 (1,7 %).
Недостаточность аортального клапана
Недостаточность аортального клапана (НАК) — это неполное смыкание створок аортального клапана во время расслабления левого желудочка, приводящее к обратному забросу крови из аорты в ЛЖ.
Аортальная регургитация (АР) бывает острой и хронической. Клинически острая АР проявляется, как правило, кардиогенным шоком. Для хронической характерен длительный бессимптомный период, во время которого происходит расширение полости левого желудочка.
Основным методом диагностики НАК является цветная допплерография, которая позволяет определить обратный поток крови через аортальный клапан в диастолу.
Недостаточность аортального клапана была выявлена в первой группе у двоих детей (2,4 %), у одного из пациентов был диагностирован врожденный порок сердца, состояние после протезирования АК, также отмечались небольшая гипертрофия миокарда левого желудочка и НАК 1 ст.; во второй группе — однократно (0,6 %), у ребенка с асимметрией створок аортального клапана, вероятнее всего, связанное с «укорочением» правой коронарной створки.
Аневризма межпредсердной перегородки (АМПП)
АМПП называют мешкообразное выпячивание между правым и левым предсердием в месте наибольшего истончения, чаще в проекции овальной ямки. Существует несколько типов аневризмы МПП: тип 1R (выбухание АМПП происходит от срединной линии предсердий в правое предсердие (ПП) в течение кардиореспираторного цикла), тип 2L (выбухание АМПП от срединной линии предсердий в левое предсердие (ЛП) в течение кардиореспираторного цикла), тип 3RL (максимальная экскурсия АМПП происходит в ПП, затем с меньшей экскурсией — в ЛП), тип 4LR (наоборот, максимальная экскурсия в ЛП, затем — влево). Вероятнее всего, аневризматическое выбухание межпредсердной перегородки может быть связано со спонтанным закрытием дефекта у детей в возрасте до 5-6 лет [1].
Наличие большой аневризмы МПП обусловливает нарушение сердечной гемодинамики вследствие пролабирования избыточной ткани в разные отделы сердца (устье верхней полой вены, коронарный синус, правое атриовентрикулярное отверстие). Например, сильно выраженное выбухание может способствовать деформации и сдавлению клапанных створок, а аневризма большой площади, выпячивающаяся в правое предсердие, затрудняет опорожнение этой камеры сердца и соответственно нормальное заполнение правого желудочка, что влечет расстройства кровотока. В случаях, когда аневризма не сопровождается наличием дефекта в перегородке, а пролабирование имеет небольшие размеры, циркуляция крови по камерам будет нормальной [2].
Несмотря на отсутствие достоверных данных об этиологии аневризмы МПП, большинство исследователей все же склоняется к единому мнению, что в основе появления аномалии ключевое значение имеет развитие соединительной ткани во внутриутробном периоде.
В настоящем исследовании аневризма межпредсердной перегородки диагностировалась однократно в первой группе (1,2 %) с наличием дефекта МПП и расценивалась как врожденный порок сердца.
Выводы
Диспансеризация детского населения имеет колоссальное медико-социальное значение не только в России, но и во всем мире:
- эхокардиографический скрининг детей дошкольного возраста необходим для своевременного выявления сердечно-сосудистой патологии, особенно протекающей бессимптомно;
- результаты исследования детей в 6-7-летнем возрасте позволяют выявить определенный спектр патологических изменений сердца;
- контрольные обследования в 13-14-летнем возрасте позволяют осуществить дифференцированный анализ преходящих, нивелирующихся с возрастом функциональных изменений с прогрессирующими проявлениями врожденной патологии, которые трансформируются в статус конкретной нозологической формы.
Список литературы
1. Национальные (международные) рекомендации. Структурные аномалии сердца. – Минск: Профессиональные издания; 2016.
2. Симоненко В.Б., Борисов И.А., Далинин В.В., Крылов В.В., Уйманова М.Ю. Успешная коррекция врожденного порока сердца, множественных дефектов и аневризмы межпредсердной перегородки. // Клиническая медицина. – 2014. – № 4. – С. 54–56.
3. Глазун Л.О. Ультразвуковая диагностика врожденных пороков сердца: учеб. пособие для системы послевуз. и доп. проф. образования врачей: рекомендовано УМО по мед. и фармацевт. образованию вузов России. – Хабаровск: Ред.- изд. центр ИПКСЗ, 2013.
4. Мирзоян Е.С., Неласов Н.Ю., Бабаев М.В., Волков Г.П., Шумарин К.А. Дифференцированный подход в оценке систолической функции правого желудочка сердца с помощью импульсно-волновой допплерографии. // Клиническая медицина. – 2017. – Т. 95 № 2. – С. 132–135.
5. Белозеров Ю.М., Брегель Л.В., Субботин В.М. Распространенность врожденных пороков сердца у детей на современном этапе. // Российский вестник перинатологии и педиатрии. – 2014. – №6. – С. 7–11
6. Каплунова О.А., Моргунов М.Н., Мирзоян Е.С., Ерошенко А.А. Структура и распространенность малых аномалий развития сердца у детей по данным эхокардиографии. // Международный студенческий научный вестник. – 2014. – № 3. – С. 37–43.
7. Сереженко Н.П., Болотова В.С. К вопросу о структуре и распространенности малых аномалий развития сердца. // Журнал анатомии и гистопатологии. – 2013. – Т. 2, № 1. – С. 53–57
8. Абдрахманова А.И., Абдульянов И.В. Пролапс митрального клапана в практике врача. // Практическая медицина. – 2015. – Т. 2. – С. 17–24.
9. Киладзе Е.С. Кардиология в ежедневной практике: справочник. – М.: Эксмо, 2017.
10. Лутай Ю.А., Крючкова О.Н., Ицкова Е.А., Лебедь Е.И. Пролапс митрального клапана: современный взгляд на проблему. //Крымский терапевтический журнал. – 2014. – №1. – С. 51–54
11. Кужель Д.А., Матюшин Г.В., Савченко Е.А. Вопросы диагностики открытого овального окна. // Сибирское медицинское образование. – 2014. – Т. 1. – С. 70–75.
Об авторах
Е. С. МирзоянРоссия
Мирзоян Екатерина Сергеевна, к.м.н., ассистент кафедры лучевой диагностики и лучевой терапии
М. В. Бабаев
Россия
Бабаев Михаил Вартанович, д.м.н., профессор, заведующий кафедрой лучевой диагностики и лучевой терапии
Н. Ю. Неласов
Россия
Неласов Николай Юлианович, д.м.н., профессор, заведующий кафедрой ультразвуковой диагностики ФПК
и ППС
Ш. Г. Айвазян
Россия
Айвазян Шогик Грандовна, ассистент кафедры общественного здоровья и здравоохранения №1 с курсом
истории медицины
Н. О. Стижко
Россия
Стижко Наталья Олеговна, ассистент кафедры лучевой диагностики и лучевой терапии
Рецензия
Для цитирования:
Мирзоян Е.С., Бабаев М.В., Неласов Н.Ю., Айвазян Ш.Г., Стижко Н.О. Эхокардиографический скрининг детей и подростков при плановой диспансеризации. Медицинский вестник Юга России. 2018;9(4):67-72. https://doi.org/10.21886/2219-8075-2018-9-4-67-72
For citation:
Mirzoyan E.S., Babaev M.V., Nelasov N.Yu., Aivazyan Sh.G., Stizhko N.O. Echocardiographic screening of children and teenagers during routine physical examination. Medical Herald of the South of Russia. 2018;9(4):67-72. (In Russ.) https://doi.org/10.21886/2219-8075-2018-9-4-67-72






































