Перейти к:
Зона имплантации как эхографический критерий идентификации типов рубцовой и истмической беременностей у женщин с рубцом на матке
https://doi.org/10.21886/2219-8075-2022-13-2-72-79
Аннотация
Цель: представление установления зоны имплантации плодного яйца при ультразвуковой диагностике в 5 – 7 недель для дифференциации типов рубцовой и истмической беременностей у женщин с рубцом на матке после кесарева сечения.
Материалы и методы: в исследование включены 11 женщин с низкой имплантацией плодного яйца при наличии рубца на матке. Всем проводили УЗИ трансабдоминальным и трансвагинальными доступами в 5 – 7 недель беременности для установления места имплантации плодного яйца относительно рубца на матке.
Результаты: по результатам ультразвуковой оценки зоны имплантации плодного яйца в 5 – 7 недель были дифференцированы: тип 1 рубцовой беременности (1 случай); тип 2 рубцовой беременности (7случаев) и низкая имплантация по задней стенке матки на уровне рубца интактно от него (2 случая).
Выводы: УЗИ в 5 – 7 недель является необходимым методом исследования у женщин с рубцом на матке для диагностики рубцовой беременности. Установление зоны имплантации плодного яйца является инструментом, позволяющим дифференцировать типы рубцовой и истмической беременностей.
Ключевые слова
Для цитирования:
Эсетов М.А., Эсетов А.М. Зона имплантации как эхографический критерий идентификации типов рубцовой и истмической беременностей у женщин с рубцом на матке. Медицинский вестник Юга России. 2022;13(2):72-79. https://doi.org/10.21886/2219-8075-2022-13-2-72-79
For citation:
Esetov M.A., Esetov A.M. Implantation zone as an echographic criterion identification of types of cicatricial and isthmic pregnancies in women with a scar on the uterus. Medical Herald of the South of Russia. 2022;13(2):72-79. (In Russ.) https://doi.org/10.21886/2219-8075-2022-13-2-72-79
Введение
Рубцовую беременность (РБ) относят к маточной эктопической беременности, при которой плодное яйцо (ПЯ) имплантировано в области рубца после кесарева сечения в нижнем сегменте [1]. Частота РБ прямо связана с увеличением частоты кесарева сечения (КС), составляя примерно 0,15% от числа операций (1случай на 800–2500 беременностей) [2][3].
Рубцовая беременность является беременностью фундаментально высокого риска, часто сочетающейся с аномальным прикреплением плаценты (спектр аномалий прикрепления плаценты — САПП). Отмечена ассоциация развивающейся РБ с высокой частотой осложнений в течение уже 1–2-го триместров беременности. По данным G. Calì и соавт., около 20% женщин с данной патологией нуждались в хирургическом вмешательстве в течение 1-го триместра, 10% перенесли ранний разрыв матки и 15% — гистерэктомию. А из беременностей, прогрессирующих к 3-му триместру, примерно в 3/4 случаях развивается САПП, в основном врастание плаценты [4].
При ультразвуковом исследовании (УЗИ) диагностика РБ основывается на следующих критериях, предложенных P. Godin и соавт. [5]:
- пустая полость матки, без контакта с мешком;
- хорошо видимый пустой цервикальный канал без контакта с мешочком;
- наличие ПЯ в проекции передней стеки матки на уровне перешейка;
- отсутствие или дефект в ткани миометрия между мочевым пузырем и мешком.
Согласно ранее опубликованным данным, ультразвуковая диагностика РБ является наиболее простой до семи недель беременности [1] и решается в большинстве случаев оценкой расположения ПЯ относительно рубца на матке [6–10]. В последующем по мере роста ПЯ, после восьми недель для диагностики рубцовой беременности чаще всего требуется экспертное УЗИ с использованием режима цветового допплеровского картирования (ЦДК) для визуализации точного места плацентарного прикрепления.
В 2000 г. Y. Vial и соавт. [11] представил описание двух типов РБ. Первый тип — когда имплантация ПЯ происходит на рубце с последующим его ростом в истмический отдел полости матки; второй — имплантация непосредственно в рубец на матке. По данным авторов, беременность на рубце (тип 1) предполагает расположение более 50% ПЯ в полости матки, а беременность в рубце (нише) (тип 2) более 50% ПЯ в проекции рубца кпереди от полости матки.
Эти типы могут иметь различный прогноз. Тип 2 может проявиться ранним разрывом матки уже во 2-м триместре и имеет доказанную гистопатологическую связь с последующим развитием патологического прикрепления плаценты, в связи с чем считается сонографическим маркером этого осложнения в эмбриональном периоде [12]. В то же время показано, что РБ, имплантированная «на рубце» (тип 1), имела в некоторых случаях результат с развитием менее тяжёлых форм САПП, поддающихся плановому послеродовому лечению [13].
Все это показывает, что низкая локализация ПЯ у женщин с рубцом на матке после кесарева сечения в нижнем сегменте требует проведения дифференциальной диагностики типов РБ.
Кроме того, при низкорасположенном ПЯ требуется дифференциация случаев низкой имплантации ПЯ по задней стенке матки (интактно от рубца), так называемой истмической беременности, которая не имеет однозначного прогноза и в ряде случаев заканчивается рождением жизнеспособного плода без осложнений для матери.
Kangning Li and Qing Dai в 2020 г [14] показали, что прямым признаком для дифференциации типов РБ и истмической беременности может быть установление места имплантации (развития ворсистого хориона) ПЯ при наличии рубца на матке.
Цель исследования — представление идентификации зоны имплантации ПЯ при ультразвуковой диагностике в 5–7 недель, для дифференциации типов рубцовой и истмической беременности у женщин с рубцом на матке после кесарева сечения.
Материалы и методы
В течение 2008–2022 гг. проведено 1351 УЗИ в сроки 5–9 недель беременности. УЗИ проводилось как по желанию пациенток, так и для уточнения диагноза при направлении пациенток с различными проблемами. Использовались приборы VolusonI и Е8 (GE Medical systems, Kretz Ultrasound, Zipf, Austria) с примененим конвексного (RAB 2–5 МГц) и трансвагинального (RIC 5–7 и 6–12 МГц) датчиков.
При УЗИ женщин с рубцом на матке в 5–7 недель использована следующая последовательность оценки расположения ПЯ: исследования начинали с трансабдоминального УЗИ с последующим переходом на трансвагинальное сканирование, во всех случаях проводилось архивирование изображений.
На первом этапе проводилось формирование группы с низкой имплантацией ПЯ. Для этого использовался признак I.E. Timor-Tritsch и соавт. [15], которые предложили оценивать расположение ПЯ относительно середины матки. Для этого расстояние от наружного зева до дна матки делится пополам перпендикулярной линией («линия середины матки»). Вторая линия проводится через середину ПЯ («линия ПЯ») параллельно первой линии (рис. 1). Расположение «линии ПЯ» ниже «линии середины матки» является критерием низкой имплантации и высокого риска развития РБ и САПП. В случаях трудности проведения линии от шейки матки до дна в качестве критерия низкой имплантации использовали локализацию ПЯ в нижней трети полости матки. Для этого полость матки от внутреннего зева до дна полости матки делится на три равных сегмента (рис. 2).
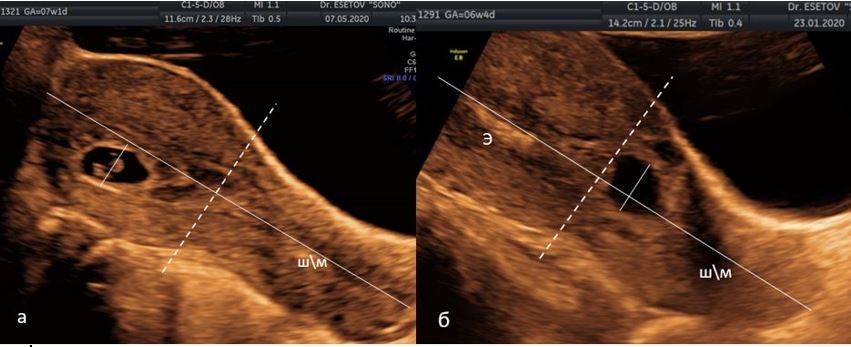
Рисунок 1 (a, б). Метод оценки низкого расположения плодного яйца (ПЯ) по I.E. Timor-Tritsch и соавт. [15]. На сагиттальном срезе матки сплошная линия, проведенная по эндометрию от наружного зева до дна, и перпендикуляры через середину этой линии (пунктирная линия - «линия середины матки») и через середину ПЯ.
а) середина ПЯ расположена выше «линии середины матки»;
б) середина ПЯ расположена ниже «линии середины матки». ШМ — шейка матки, Э — эндометрий.
Figure 1. Method for assessing the low location of the fetal egg (FE) according to I.E. Timor-Tritsch et al. [15]. On the sagittal section of the uterus, a solid line drawn along the endometrium from the external os to the bottom, and perpendiculars through the middle of this line (the dotted line is the “line of the middle of the uterus”) and through the middle of the FE.
a) the middle of the FE is located above the "line of the middle of the uterus";
b) the middle of the FE is located below the "line of the middle of the uterus." CMM - cervix, E - endometrium.

Рисунок 2. Эхограмма верхних 2/3 полости матки (красный овал) и перешеек матки, сагиттальное сканирование.
Figure 2. Sonogram of the upper 2/3 of the uterine cavity (red oval) and the isthmus of the uterus, sagittal scanning
У пациенток с рубцом на матке и низкой локализацией ПЯ проводилось установление зоны имплантации ПЯ (сторона развития ворсистого хориона). Место имплантации устанавливалось согласно рекомендациям Y. Abdallah и соавт. [16]. На сагиттальном срезе место имплантации определяется в виде гиперэхогенного утолщения стенки ПЯ со стороны, противоположной направлению смещения полости матки, который рассматривался как исходный участок формирования и развития плаценты. Также было показано, что сторона ПЯ, смежная с желточным мешком, является стороной развития плаценты [3]. Дополнительным критерием может быть наличие в зоне имплантации перитрофобластического кровотока, которая характеризуется высокой скоростью (20 см/с) и низкой сопротивляемостью (пульсационный индекс (ПИ) < 1) [17].
Дополнительно проводили оценку признака «crossover sign» (COS) («признак пересечения») [18] и толщину миометрия над ПЯ. Толщину миометрия измеряли между передним контуром ПЯ и серозной оболочкой матки. Отсутствие миометрия считали признаком беременности в рубце (БРМ). Толщина менее 5 мм оценивалась как повышающая вероятность наличия БРМ.
Результаты
Всего в указанный период было диагностировано 10 случаев низкого расположения ПЯ у женщин с рубцом на матке в сроки 5–7,5 недель беременности.
Возраст пациенток был в среднем 27 лет (от 19 до 41 года). У 6-и женщин в анамнезе было два КС, у 3-х — по 1 КС и у одной — 3 КС.
При УЗИ в 5–7 недель беременности при низкой имплантации ПЯ у женщин с рубцом на матке оценивали следующие категории:
- имплантация на рубце (БНР) — 1 случай;
- беременность в рубце на матке (БРМ) — 7 случаев;
- низкая имплантация по задней стенке матки на уровне рубца интактно от него — 2 случая.
Во всех наших случаях БРМ зона развития ворсистого хориона была по передней и передненижней стенке (рис. 3). При этом в одном случае ПЯ располагалось интрамурально (рис. 3а), в 5-и случаях при локализации в рубце отмечался характерный клиновидный полюс ПЯ, идентичный форме ниши (рис. 3b).
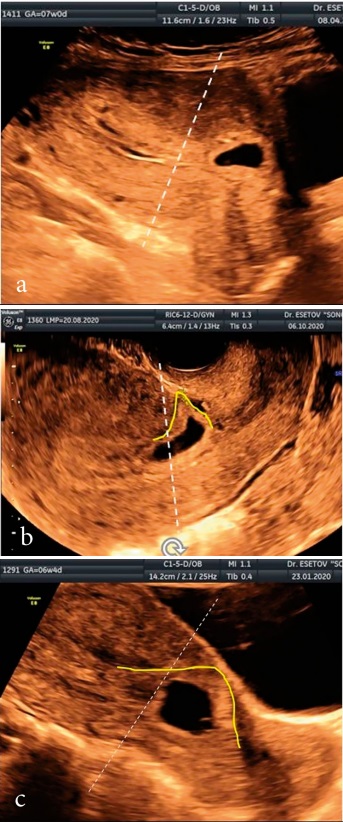
Рисунок 3 (a–c). Разновидности беременностей в рубце матке: а) интрамуральная локализация ПЯ в рубце; b) клиновидная форма ПЯ, расположенного в рубце; c) расположение ПЯ в проекции рубца; жёлтая линия — зона имплантации ПЯ.
Figure 3. Varieties of pregnancies in the uterine rumen: a) intramural localization of the FE in the rumen; b) wedge-shaped FE located in the scar; c) the location of the FE in the projection of the scar; yellow line — PU implantation zone.
В 6-и случаях с БРМ беременности были прерваны в условиях гинекологического стационара. Одна пациентка выпала из-под нашего наблюдения.
В 1-ом случае низкая локализация ПЯ была расценена как БРН. Зона имплантации ПЯ располагалась по передней стенке на уровне сформированного рубца (рис. 4) без непосредственного внедрения в него. Толщина миометрия над ПЯ составила 8 мм. При дальнейшем наблюдении беременность оказалась неразвивающейся.
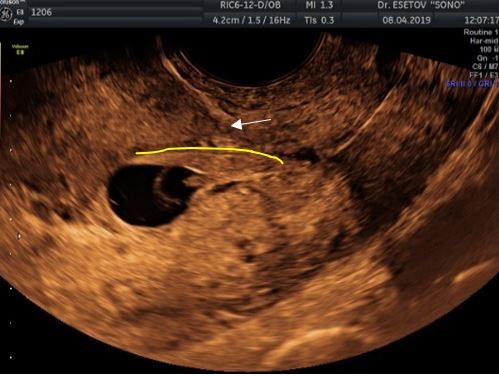
Рисунок 4. Случай БНР. Эхограмма зоны имплантации ПЯ по передней стенке (жёлтая линия) на уровне сформированного рубца на матке (стрелка).
Figure 4. BNR case. Sonogram of the FE implantation zone along the anterior wall (yellow line) at the level of the formed scar on the uterus (arrow).
В 2-х случаях при низком расположении ПЯ была определена перешеечная (истмическая) беременность. В этих случаях локализация зоны развития ворсистого хориона располагалась по задней стенке матки интактно от рубца (рис. 5). Дополнительная оценка кровотока показала его перитрофобластический вариант в зоне имплантации по задней стенке матки (рис. 5в). Толщина миометрия над ПЯ при этом составляла 3 и 12 мм. В одном случае беременность в дальнейшем оказалась неразвивающейся, в другом беременность была прервана по желанию пациентки.
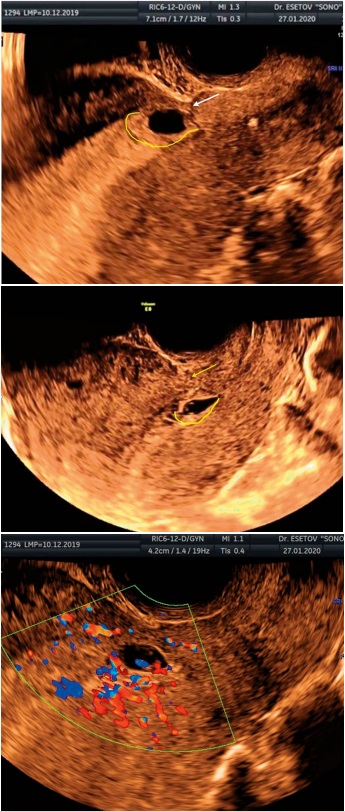
Рисунок 5 (а, b). Истмическая беременность, с расположением зоны имплантации ПЯ (жёлтая линия) по задней стенке полости матки, интактно от рубца (стрелка); c) перитрофобластический кровоток в зоне имплантации ПЯ по задней стенке матки.
Figure 5. (a,b). Isthmic pregnancy, with the location of the implantation zone of the FE (yellow line) along the posterior wall of the uterine cavity, intact from the scar (arrow); c) peritrophoblastic blood flow in the area of implantation of the FE along the posterior wall of the uterus.
Обсуждение
В международной литературе применяется термин «Cesarean scar pregnancy» при описании обоих типов беременности, ассоциированных с рубцом на матке после КС: «беременность на рубце» (тип 1), и «беременность в рубце» (тип 2). Мы считаем целесообразным использование термина «рубцовая беременность» в качестве варианта, объединяющего оба типа.
Ультразвуковая диагностика РБ в ранних сроках является наиболее простой, но при этом пренатальная визуализация не может полностью предсказать клинический исход. С одной стороны, считается, что в случаях диагностики РБ прерывание беременности в настоящее время представляет собой наиболее разумный вариант. С другой стороны, показано, что, несмотря на материнскую заболеваемость, связанную с пролонгированием РБ, большинство (~75%) беременностей, прогрессировавших до срока, приводят к живорождению [13]. В 2017 г. K. Agten и соавт. [13] показали, что из 6 случаев БНР (тип 1) 5 закончились КС с нормальной плацентацией и только в 1 случае проведена гистерэктомия по поводу плаценты аккрета.
Исходя из этих исследований, основная задача УЗИ в ранние сроки беременности у женщин с рубцом на матке состоит в попытке дифференциации рисков на основе установления типов 1 и 2 РБ. Кроме того, низкая локализация ПЯ у женщин с рубцом на матке может быть ассоциирована и с истмической беременностью, интактной от рубца.
В ряде исследований было убедительно показано, что высокую корреляцию с развитием РБ и САПП имеет низкая позиция ПЯ при наличии рубца на матке [6][10].
И, как наиболее простой метод диагностики РБ, предлагается проведение трансвагинального УЗИ в 5–7 недель беременности у женщин с рубцом на матке [1][6][10][18]. По данным M. A. Rotas и соавт. [1], метод трансвагинального УЗИ (ТВУЗИ) в диагностике БРМ оказался эффективным с чувствительностью 84,6% (95% ДО; 0,763–0,905).
Мы считаем, что оценку расположения ПЯ относительно середины полости матки более корректно позволяет провести трансабдоминальное УЗИ (ТАУЗИ), с чего обычно мы и начинаем исследование. При этом методе шейка и тело матки находятся в одной плоскости. ТВУЗИ применяем для детальной прицельной оценки области операции, контура матки и мочевого пузыря и определения места имплантации ПЯ. Причем для качественного исследования необходимо умеренное наполнение мочевого пузыря. При ТВУЗИ, которое проводится при опорожненном мочевом пузыре, при нахождении матки в гиперантефлексии оценка середины матки по методике I. E. Timor‐Tritsch и соавт. [15] не всегда является корректно выполнимой. В таких случаях вывод о низком расположении ПЯ мы проводили по расположению ПЯ в нижней трети полости матки.
Рекомендации проведения УЗИ в 5–7 недель связаны с тем, что только в эти сроки можно диагностировать РБ по локализации ПЯ. В эти сроки можно получить картину таких признаков БРМ, как интрамуральная локализация ПЯ в рубце и клиновидную форму ПЯ, соответствующую форме ниши, в которую оно имплантировано. После 7-ми недель ПЯ с ростом начинает занимать полость матки и постепенно меняет форму, что может привести к неправильной оценке его расположения. Все это после 8-ми недель требует уже использование экспертной оценки с применением режима ЦДК для визуализации точного места прикрепления плаценты по отношению к рубцу и оценки признаков САПП [4].
Низкая имплантация ПЯ при наличии рубца матке требует дифференциации типов 1 и 2 РБ и низко имплантированной маточной беременности (истмической беременности), интактной от рубца.
Интрамуральная локализация ПЯ и клиновидная форма, свидетельствующая об имплантации в рубце на матке, являются визуальными признаками 2-го типа РБ (БРМ). Но при отсутствии этой картины низкая локализация ПЯ при наличии рубца матке требует оценки дополнительных эхографических признаков дифференциальной диагностики.
Есть работы, показывающие эффективность ряда признаков (COS, толщина миометрия над ПЯ) для ультразвуковой дифференциации типов РБ [19]. Но, как показывает опыт, оценка этих признаков не всегда возможна при УЗИ. Рекомендуемое авторами проведение прямой линии по эндометрию не всегда практически возможно, особенно при ТВУЗИ при пустом мочевом пузыре. Кроме того, эти признаки не подразделяют случаи типа 1 РБ и истмическую беременность с имплантацией по задней стенке матки.
В таблице 1 приведены критерии толщины миометрия над ПЯ как признака для оценки возможного развития САПП.
Таблица / Table 1
Эхографическая оценка толщины миометрия над ПЯ, как критерия приращения плаценты
Sonographic assessment of the thickness of the myometrium over the PU as a criterion for placenta accreta
|
Авторы Authors |
Толщина миометрия Myometrial thickness |
|
|
Критерий приращения, мм Increment criterion, mm |
Нет приращения, мм No increment, mm |
|
|
E. Moschos et al. [20] |
≤ 3 — всегда / always |
≥ 5 |
|
I. E. Timor-Tritsch, A. Monteagudo [15] |
≤ 1-3 — признак БРМ / sign of BRM |
|
|
A. Kaelin Agten et al. [13] |
≤ 2— всегда / always |
≥ 4 |
|
Li K., Dai Q. [14] |
2,35 — умеренное диагностическое значение / moderate diagnostic value |
|
|
G. Cali b et al. [4] |
≤ 5 высокая частота / high frequency |
|
|
O. Osser et al. [21] |
Менее 2,2 мм составляет 14%, 23% и 43% при первом, втором или третьем КС соответственно. Поэтому толщина остаточного миометрия не является хорошим показателем. Less than 2.2 mm is 14%, 23% and 43% at the first, second or third CS, respectively. Therefore, the thickness of the residual myometrium is not a good indicator. |
|
Приведённые в таблице данные демонстрируют отсутствие единого значения толщины миометрия как прогностического критерия. Кроме этого, практика показывает и трудность точного измерения толщины миометрия при УЗИ. Поэтому реальным видится принятие в качестве прогностического значения для БРМ только отсутствие миометрия над ПЯ.
Учитывая неоднозначность эхографической оценки этих косвенных признаков, K. Li и Q. Dai [14] показали, что прямым признаком различных типов РБ и истмической беременности может служить определение зоны развития ворсистого хориона относительно рубца на матке. Во всех наших случаях УЗИ позволило оценить зону имплантации ПЯ и дифференцировать типы РБ и истмическую беременность. В случаях, оценённых нами как тип 2 РБ, имплантационная зона была расположена по передней и передненижней стенках матки. В одном случае отсутствие внедрения зоны имплантации в рубец позволило говорить о наличии тип 1 РБ (беременности на рубце). В двух случаях только визуализация зоны имплантации по задней стенке, интактно от рубца, позволила нам расценить их как случаи истмической беременности.
Исходя из данных литературы и наших наблюдений, можно выделить следующие ультразвуковые признаки БРМ (тип 2) в 5–7 недель: пустые верхние 2\3 полости матки; интрамуральная локализация ПЯ в области рубца; клиновидный передний полюс ПЯ, заполняющий нишу рубца; отсутствующий слой миометрия между ПЯ и мочевым пузырем; зона имплантации по передней и прередненижней стенке матки. При этой форме наиболее вероятным является развитие острых симптомов, таких как кровотечение или разрыв матки, уже в первой половине беременности.
Более сложным является консультирование женщин с БНР, когда зона имплантации ПЯ находится над сформированным рубцом. С одной стороны, I. E. Timor‐Tritsch [22] отмечает, что принять решение о продолжении или прерывании беременности можно в зависимости от остаточной толщины миометрия между плацентой и мочевым пузырем. С другой стороны, по результатам исследования G. Gali и соавт., низкая локализация ПЯ при наличии рубца на матке даже как изолированный признак показала высокую чувствительность в прогнозировании тяжелой степени САПП и неблагоприятного хирургического исхода [19].
Также являются непрогнозируемыми случаи истмической беременности с имплантацией ПЯ по задней стенке матки, интактно от рубца, при которой описана вероятность развития беременности до сроков жизнеспособного плода, без признаков аномального прикрепления плаценты.
Выводы
Диагноз РБ при УЗИ является правомочным в 5–7 недель. Низкое расположение ПЯ в 5–7 недель у женщин с рубцом на матке может считаться признаком РБ. Оценка зоны имплантации является признаком, позволяющим диагностировать и дифференцировать и типы РБ и перешеечную беременность при УЗИ. Обязательная эхография в 5–7 недель у беременных с кесаревым сечением в анамнезе является необходимым для оптимизации ведения беременности и улучшения исходов.
Список литературы
1. Эсетов М.А., Эсетов А.М. Эхография в эмбриональном периоде. Беременность в рубце на матке. М.: Издательский дом Видар-М, 2020: 95-111.
2. Rotas M.A., Haberman S., Levgur M. Cesarean scar ectopic pregnancies: etiology, diagnosis, and management. Obstet. Gynecol. 2006; 107 (6): 1373–1381. https://dx.doi.org/10.1097/01.AOG.0000218690.24494.ce.
3. McKenna D.A., Poder L., Goldman M., Goldstein R.B. Role of sonography in the recognition, assessment, and treatment of cesarean scar ectopic pregnancies. J. Ultrasound Med. 2008; 27 (5): 779–783. https://dx.doi.org/10.7863/jum.2008.27.5.779.
4. Calì G, Timor‐Tritsch IE, Palacios‐Jaraquemada J, Monteaugudo A, Buca D, Forlani F, Familiari A, Scambia G, Acharya G, D'Antonio F. Outcome of Cesarean scar pregnancy managed expectantly: systematic review and meta‐analysis. Ultrasound Obstet. Gynecol. 2018; 51 (2): 169–175. https://dx.doi.org/10.1002/uog.17568.
5. Godin P. A., Bassil S., Donnez J. An ectopic pregnancy developing in a previous caesarian sec-tion scar. Fertility and Sterility. 1997; 67 (2): 398–400. https://dx.doi.org/10.1016/S0015-0282(97)81930-9
6. El‐Refaey H., El‐Hibri F., Youakim N. Commentary «All women with prior cesarean section should have a 6‐ to 8‐week scan to predict placenta accrete». BJOG. 2014; 140: 171– 182. https://dx.doi.org/10.1111/1471-0528.12557
7. Саркисов С.Э., Романовская О.А., Демидов А.В., Белоусов Д.М. Применение эхографии для диагностики беременности в рубце на матке после кесарева сечения. Ультразвуковая и функциональная диагностика. 2009; 2: 36–42.
8. Чечнева М. А., Панов А.Е., Федоров А.А., Благина Е.И. Возможности ультразвуковой диагностики и ведения беременности при наличии рубца на матке. SonoAce Ultrasound. 2015; 27: 3–10.
9. D'Antonio F., Palacios-Jaraquemada J., Lim P.S., Forlani F., Lanzone A. et al. Counseling in fetal medicine: evidence-based answers to clinical questions on morbidly adherent placenta. Ultra-sound Obstet. Gynecol. 2016; 47 (3): 290–301. https://dx.doi.org/10.1002/uog.14950.
10. Timor-Tritsch I.E., D'Antonio F., Cali G. et al. Early first-trimester transvaginal ultrasound is indicated in pregnancy after previous Cesarean delivery: should it be mandatory? Ultrasound Obstet. Gynecol. 2019; 54 (2): 156–163. https://dx.doi.org/10.1002/uog.20225.
11. Vial Y., Petignat P., Hohlfeld P. Pregnancy in a cesarean scar. Ultrasound Obstet. Gynecol. 2000; 16 (6): 592–593. https://dx.doi.org/10.1046/j.1469-0705.2000.00300-2.x.
12. Timor-Tritsch I.E., Monteagudo A., Cali G., Palacios-Jaraquemada J.M., Maymon R. et al. Cesarean scar pregnancy and early placenta accreta share common histology. Ultrasound Obstet. Gynecol. 2014; 43: 383–395. https://dx.doi.org/10.1002/uog.13282.
13. Kaelin Agten A., Cali G., Monteagudo A., Oviedo J., Ramos J. et al. The clinical outcome of cesarean scar pregnancies implanted «on the scar» versus «in the niche». Am. J. Obstet. Gynecol. 2017; 216 (5): 510. 1–6. https://dx.doi.org/10.1016/j.ajog.2017.01.019.
14. Li K., Dai Q. Differential diagnosis of cesarean scar pregnancies and other pregnancies implanted in the lower uterus by ultrasound parameters. Biomed. Res. Int. 2020; 8904507. https://dx.doi.org/10.1155/2020/8904507
15. Timor-Tritsch I.E., Monteagudo A., Calí G., El Refaey H., Kaelin Agten A. et al. Easy sonographic differential diagnosis between intrauterine pregnancy and cesarean delivery scar pregnancy in the early first trimester. Am. J. Obstet. Gynecol. 2016; 215 (2): 225. 1–7. https://dx.doi.org/10.1016/j.ajog.2016.02.028.
16. Abdallah Y., Naji O., Saso S., PexstersA., Stalder C. et al. Ultrasound assessment of the peri-implantation uterus: a review. Ultrasound Obstet. Gynecol. 2012; 39 (6): 612–619. https://dx.doi.org/10.1002/uog.10098.
17. Jurkovic D., Jauniaux E., Kurjak A., Hustin J., Campbell S. et al. Transvaginal color Doppler assessment of utero-placental circulation in early pregnancy. Obstet. Gynecol. 1991; 77: 365–369.
18. Calí G., Forlani F., Timor-Tritsch I.E., Palacios-Jaraquemada J., Minneci G. et al. Natural history of Cesarean scar pregnancy on prenatal ultrasound: the crossover sign. Ultrasound Obstet. Gynecol. 2017; 50: 100–104. https://dx.doi.org/10.1002/uog.16216.
19. Calí G., Timor‐Tritsch I.E., Forlani F., Palacios‐Jar Quemada J., Monteagudo A. et al. Value of first‐trimester ultrasound in prediction of third‐trimester sonographic stage of placenta accreta spectrum disorder and surgical outcome. Ultrasound Obstet. Gynecol. 2020; 55: 450–459. https://dx.doi.org/10.1002/uog.21939.
20. Moschos E., Wells C.E., Twickler D.M. Biometric sonographic findings of abnormally adherent trophoblastic implantations on cesarean delivery scars. J. Ultrasound Med. 2014; 33: 475–481. https://dx.doi.org/10.7863/ultra.33.3.475.
21. Osser O.V., Jokubkiene L., Valentin L. Cesarean section scar defects: agreement between transvaginal sonographic findings with and without saline contrast enhancement. Ultrasound Obstet. Gynecol. 2010; 35 (1): 75–83. https://dx.doi.org/10.1002/uog.7496.
22. Timor‐Tritsch I.E. Cesarean scar pregnancy: a therapeutic dilemma Ultrasound Obstet. Gynecol. 2021; 57 (1); 32-33. https://dx.doi.org/10.1002/uog.23549
Об авторах
М. А. ЭсетовРоссия
Эсетов Мурад Азединович, д.м.н., доцент, доцент кафедры лучевой диагностики и лучевой терапии с усовершенствованием врачей
Махачкала
А. М. Эсетов
Россия
Эсетов Азедин Мурадович, к.м.н., доцент кафедры акушерства и гинекологии лечебного факультета
Махачкала
Рецензия
Для цитирования:
Эсетов М.А., Эсетов А.М. Зона имплантации как эхографический критерий идентификации типов рубцовой и истмической беременностей у женщин с рубцом на матке. Медицинский вестник Юга России. 2022;13(2):72-79. https://doi.org/10.21886/2219-8075-2022-13-2-72-79
For citation:
Esetov M.A., Esetov A.M. Implantation zone as an echographic criterion identification of types of cicatricial and isthmic pregnancies in women with a scar on the uterus. Medical Herald of the South of Russia. 2022;13(2):72-79. (In Russ.) https://doi.org/10.21886/2219-8075-2022-13-2-72-79







































